臨床表現
1.膀胱刺激症
膀胱刺激症狀是腎結核的最重要、最主要也是最早出現的症狀。當結核杆菌對膀胱黏膜造成結核性炎症時,患者開始先有尿頻,排尿次數在白天和晚上都逐漸增加,可以由每天數次增加到數十次,嚴重者每小時要排尿數次,直至可出現類似尿失禁現象。75%~80%都有尿頻症狀。在尿頻的同時,可出現尿急、尿痛、排尿不能等待,必須立即排出,難以忍耐。排尿終末時在尿道或恥骨上膀胱區有灼痛感覺。膀胱病變日趨嚴重,這些病狀也越顯著。
2.血尿
血尿是腎結核的第二個重要症狀,發生率為70%~80%。一般與尿頻、尿急、尿痛等症狀同時出現。血尿的來源大多來自膀胱病變,但也可來自腎髒本身。血尿的程度不等,多為輕度的肉眼血尿或為顯微鏡血尿,但有3%的病例為明顯的肉眼血尿并且是惟一的首發症狀。
血尿的出現多數為終末血尿,乃是膀胱的結核性炎症和潰瘍在排尿時膀胱收縮引起出血。若血尿來自腎髒,則可為全程血尿。
3.膿尿
由于腎髒和膀胱的結核性炎症,造成組織破壞,尿液中可出現大量膿細胞,同時在尿液内亦可混有幹酪樣物質,使尿液混濁不清,嚴重者呈米湯樣膿尿。膿尿的發生率為20%左右。
4.腰痛
腎髒結核病變嚴重者可引起結核性膿腎,腎髒體積增大,在腰部存在腫塊,出現腰痛。國内資料的發生率為10%。若有對側腎盂積水,則在對側可出現腰部症狀。少數病人在血塊、膿塊通過輸尿管時可引起腎部絞痛。
5.全身症狀
由于腎結核是全身結核病中一個組成部分,因此可以出現一般結核病變的各種症狀。如食欲減退、消瘦、乏力、盜汗、低熱等,可在腎結核較嚴重時出現,或因其他器官結核而引起。
6.其他症狀
由于腎結核繼發于其他器官的結核或者并發其他器官結核,因此可以出現一些其他器官結核的症狀,如骨結核的冷膿腫,淋巴結核的窦道,腸結核的腹瀉、腹痛,尤其是伴發男生殖道結核時附睾有結節存在。
檢查
(一)體格檢查
長期慢性的尿頻、尿急、尿痛及血尿,或者是一般抗炎治療經久不愈的膀胱炎,均應考慮腎結核病變的存在。尤其是男性青壯年出現尿路感染,尿液培養又無一般細菌生長,則更應進行泌尿系結核檢查。在體格檢查時應注意全身的結核病竈,尤其是男性生殖道檢查前列腺、輸精管、附睾有無結節。在泌尿系方面應檢查腎區有無腫塊,肋脊角有無叩痛。
(二)化驗檢查
1.尿液常規檢查
尿液經常呈酸性反應,含少量蛋白,大多數病人顯微鏡下可見到有少量或中等量的紅細胞和白細胞。但是在發生混合性尿路感染時則尿液可呈堿性反應,鏡下可見大量的白細胞或膿細胞。
2.尿普通細菌培養
腎結核是泌尿系的特異性感染。尿普通細菌培養應為陰性。但有相當部分的腎結核病人存在泌尿系的混合性感染,尿液普通細菌培養可陽性,據報告腎結核伴有混合性尿路感染者可達1/3~1/2。
3.尿液結核杆菌檢查
(1)24小時尿液抗酸杆菌檢查結核杆菌是抗酸杆菌中的一種。24小時尿液濃縮作直接塗片抗酸染色後作抗酸杆菌檢查,方法簡單,結果迅速,陽性率可達50%~70%,但包皮垢杆菌、草分支杆菌也是經常在尿液中存在的抗酸杆菌,因此尿液中的抗酸杆菌并不等于結核杆菌。但是反複多次的這種檢查,均能找到同樣的抗酸杆菌,并且結合臨床病史與特征的參考,對腎結核的診斷有一定的參考意義。
(2)尿結核菌培養尿結核菌培養對腎結核的診斷有決定作用。尿液培養結核菌陽性,即可肯定腎結核的診斷。但培養時間較長,需1~2個月才能得到結果,其陽性率可高達90%。
(3)尿結核菌動物接種尿結核菌動物接種的結果診斷腎結核的價值極高,可作為腎結核診斷的依據,其陽性率高達90%以上。但費時較長,需2個月才能得結果。
(4)尿TB-DNA-PCR特異性、敏感性高,可檢出1-10個細菌,但假陽性率高,陰性意義較大。
4.尿液結核IgG抗體測定
國内報道以聚合OT為抗原,采用酶聯免疫吸附試驗測定尿液中結核IgG抗體,腎結核病人尿液中具有結核IgG抗體,陽性率可達89.1%,但陽性隻提示既往有結核感染,特異性差。
5.結核菌素試驗(OT試驗)
結核菌素試驗是檢查人體有無受到結核杆菌感染的一種檢查方法,最常應用于肺結核病,但對全身其他器官的結核病變亦同樣有參考價值。結核菌素的純蛋白衍生物(PPD)由舊結核菌素濾液中提取結核蛋白精制而成,為純化結核菌素,不産生非特異性反應。皮内注射0.1ml(5IU),前臂局部紅腫硬結平均直徑≥5mm為陽性反應。結核菌素試驗陽性反應僅表示曾有結核感染,并不一定現在患病。若呈陽強性(紅腫硬結>20mm或有局部水疱或壞死),常表現為活動性結核病。結核菌素試驗陰性者尚應考慮以下情況:應用糖皮質激素、免疫抑制劑等,嚴重營養不良和嚴重結核病,淋巴細胞免疫系統疾病等。
6.血沉檢查
腎結核是慢性長期的病變,是一種消耗性疾病,因此血沉檢查可以增快。但血沉檢查對腎結核疾病并無特異性,然而對膀胱炎患者伴血沉增塊常能提示有腎結核之可能,故可作為參考檢查。
7.腎功能檢查
(1)尿素氮、肌酐、尿酸測定一側腎髒結核腎功能檢查并無影響,若一側嚴重腎結核,并累及對側腎髒或引起腎積水而造成功能影響者則上述腎功能檢查可顯示增高。腎功能檢查雖然不是對腎結核的直接診斷指标,但對腎結核病人作出處理有非常重要的參考價值,故必須常規進行。
(2)放射性核素腎圖檢查腎結核導緻對側腎積水時,則腎圖可顯示積水、梗阻曲線。此項檢查雖無特異性診斷價值,但方法簡單,對病人并無痛苦,故在臨床亦列為常規檢查方法。
8.膀胱鏡檢查
膀胱鏡檢查是腎結核的重要診斷手段,可以直接看到膀胱内的典型結核變化而确立診斷。
9.X線檢查
X線檢查是腎結核的主要診斷方法。X線表現出典型的結核圖像即可确立腎結核的診斷。常規進行的X線檢查有以下幾種:
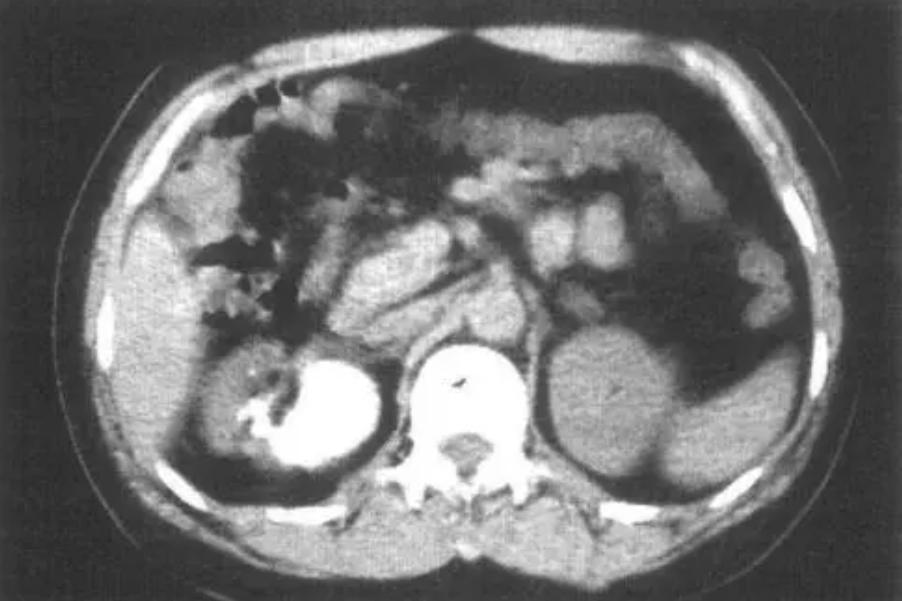
(1)尿路平片平片可見腎外形增大或呈分葉狀。4.5%~31%可顯示腎結核的片狀、雲絮狀或斑塊狀鈣化竈。其分布不規則、不定型,常限于一側腎髒。若鈣化遍及結核腎的全部,甚至輸尿管時,即形成所謂的“自截腎”。
(2)靜脈腎盂造影靜脈腎盂造影又稱排洩性或下行性尿路造影。為應用造影劑經靜脈注入後,由腎髒分泌排洩,當造影劑充盈腎盞、腎盂時攝取X線片。常用的造影劑為泛影葡胺(Urografin)、泛影鈉(Hypaque)、碘吡啦啥(Diodrast)等。目前已發展而應用非離子型造影劑,如Iopamiro,Omipaque,Ulfravist等,可以大大減低碘劑的毒性和減少碘劑的副反應。由于造影劑是從腎髒分泌後顯示尿路系統,因此這種造影方法除可以明确腎髒病變外,還可以了解腎髒功能。
(3)大劑量靜脈腎盂造影如病人的總腎功能較差,一般的靜脈腎盂造影不能很好顯示腎髒情況,則可加大造影劑的用量進行大劑量靜脈腎盂造影。可能使原來顯示不清的病變部位顯影清晰。
(4)逆行腎盂造影通過膀胱鏡檢查插入輸尿管導管到腎盂後,從導管内逆行注入造影劑至腎盂中攝取X線片,稱為逆行腎盂造影。一般用12.5%碘造影劑;若對碘有過敏則可用12.5%~25%的溴化鈉。由于注入的造影劑可根據需要調整注入的濃度和數量,使腎内病竈顯示更為清楚,故可提高診斷率,對靜脈腎盂造影不能進行或顯影不滿意時适于進行,但不能像靜脈腎盂造影那樣可了解腎功能的變化。
(5)腎盂穿刺順行造影對不能進行靜脈或逆行腎盂造影,難以明确的病變,又不能肯定病變性質,則可進行直接腎盂穿刺後注入造影劑,同樣可顯示腎髒結核或其他病變的典型X線表現,起到決定診斷的作用。在腎盂穿刺後還可将穿刺後的腎髒内容物進行各種的化驗檢查和結核菌檢查。目前由于超聲檢查技術的提高,可以對腎盂穿刺予以引導,就更為安全準确。
診斷
腎結核的病變過程非常緩慢,臨床表現以膀胱刺激症狀為主。因此對腎結核的診斷,是以膀胱炎的症狀(尿頻、尿急、尿痛)為線索。除有引起膀胱炎的明顯原因外,都應考慮腎結核的可能,診斷必須作進一步的系統性檢查。
鑒别診斷
1.慢性腎盂腎炎
表現為尿頻、尿急、尿痛等膀胱刺激炎症,伴血尿和腰痛。但症狀多呈間歇性反複發作,無持續性低熱。尿的普通細菌培養可發現緻病菌。紅細胞沉降率(血沉)一般正常,OT試驗陰性。尿中無抗酸杆菌。
2.急性膀胱炎
表現為明顯的尿頻、尿急、尿痛等膀胱刺激症狀。但常伴有下腹部及會陰部墜脹不适感,且無發熱等全身症狀。經抗生素治療6天通常症狀可以消失。
3.急性腎盂腎炎
表現為明顯的尿頻、尿急、尿痛等膀胱刺激症狀,伴有發熱、腰痛。但無消瘦、貧血等慢性消耗症狀。尿的普通細菌培養可發現緻病菌。OT試驗陰性。尿中無抗酸杆菌。
4.腎結石伴積水
腎結石繼發感染時可表現為尿頻、尿急、尿痛;伴有發熱、腰痛。但無持續性低熱,有時可發生劇烈的腎絞痛。KUB平片可發現不透光影。紅細胞沉降率(血沉)一般正常,OT試驗陰性。尿中無抗酸杆菌。
5.腎腫瘤
可表現為腰痛、血尿及腰腹部腫塊。但尿頻、尿急、尿痛等膀胱刺激症狀不明顯。尿中無白細胞。B超檢查、X線檢查及CT檢查可發現腎髒有占位性病變。
6.急性前列腺炎
表現為明顯的尿頻、尿急、尿痛,伴有發熱。但常發病急促,有排尿困難或排尿淋漓,且直腸指檢時前列腺有明顯壓痛。尿和前列腺液中有大量白細胞,用抗生素治療後症狀常迅速減輕。
7.腎積膿
慢性病程型腎積膿也表現為反複腰痛,常伴盜汗、貧血和消瘦。尿液中有大量膿細胞,且普通細菌培養呈陽性,尿中無抗酸杆菌。CT腎掃描則可顯示腎實質中有邊緣模糊的混合密度腫塊。
治療
腎結核繼發于全身性結核病,因此在治療上必須重視全身治療并結合局部病變情況全面考慮,才能收到比較滿意的效果。
(一)全身治療
全身治療包括适當的休息和醫療體育活動以及充分的營養和必要的藥物治療(包括腎結核以外的全身其他結核病竈的治療措施)。
(二)藥物治療
1.應用抗結核藥的适應證
(1)臨床前期腎結核。
(2)局限在一組大腎盞以内的單側或雙側腎結核。
(3)孤立腎腎結核。
(4)伴有身體其他部位的活動性結核暫時不宜腎結核手術者。
(5)雙側重度腎結核而不宜手術者。
(6)腎結核兼有其他部位的嚴重疾病暫時不宜手術者。
(7)配合手術治療,作為手術前用藥。⑧腎結核手術後的常規用藥。
2.常用的抗結核藥物
由于各種抗結核藥物有其藥理特點,藥物應用的要求和注意點也各有不同。現簡要介紹常用的抗結核藥物如下:
(1)鍊黴素對結核杆菌有殺菌作用,如同時服用碳酸氫鈉堿化尿液可增強其療效。經鍊黴素治療可使結核病竈纖維化。若病變位于泌尿系排洩系統,如輸尿管等處,則易造成局部纖維化收縮,形成梗阻,應予注意。注射鍊黴素後可出現口周麻木,如不嚴重可繼續應用,常在使用中逐漸消失。主要的副作用是對第八對腦神經前庭支的影響,表現為眩暈、耳鳴、耳聾,嚴重者應及時停藥。少數病例可出現過敏性休克。腎功能嚴重受損者不宜使用。
(2)異煙肼(INH,雷米封)對結核杆菌有抑制和殺滅作用。服用異煙肼後迅速吸收滲入組織,對纖維化及幹酪化病變亦易滲入透過,對結核病竈有促進血管再生,能促使抗結核藥物更易進入病竈。其主要副作用為精神興奮和多發性末梢神經炎,認為與維生素B6排出增加或幹擾吡哆醇代謝有關,因此服異煙肼時應加服維生素B6,可防止副作用的發生。服藥時血清轉氨酶可升高,造成肝髒損害。
(3)對氨柳酸(PAS,對氨水楊酸)對結核杆菌有抑菌作用。此藥單獨應用效果較差,但能加強鍊黴素及異煙肼的抗結核杆菌作用,并能使抗藥性延遲發生。因此在臨床上采用兩種或三種抗結核藥物聯合應用有利于發揮其治療作用。主要副作用有惡心、嘔吐、腹瀉等胃腸道反應,故目前有被利福平、乙胺丁醇取代的趨勢。本品不宜與利福平合用。
(4)利福平(rifampin,RFP)為半合成的口服廣譜抗生素,對細胞内外旺盛生長的結核杆菌有強力殺滅作用,比鍊黴素,對氨柳酸,乙胺丁醇的作用更強,對耐藥的結核杆菌亦有效。與其他抗結核藥物無交叉抗藥性,同異煙肼或乙胺丁醇合用可相互增強作用。副作用很少,偶有消化道反應及皮疹。近年來發現少數病例有肝功能損害,血清轉氨酶升高、黃疸等。
(5)乙胺丁醇(ethambutol,EMB)對各型結核杆菌均有抑菌作用。腎功能正常者無蓄積作用。該藥吸收及組織滲透性較好,對幹酪纖維病竈也能透入。其毒性作用主要是球後視神經炎,出現視力模糊,不能辨别顔色(尤其對綠色)或有視野縮小等,嚴重者可緻失明。視神經炎是可逆性的,停藥後多能恢複。毒性反應的發生率與劑量有關。在治療過程中應定期檢查視力與辨色力。
(6)卡那黴素系廣譜抗生素,對結核杆菌主要是抑菌作用。口服不為胃腸道所吸收,一般肌肉注射。對鍊黴素、異煙肼和對氨柳酸耐藥的結核杆菌應用卡那黴素仍有抑制作用。單獨使用易産生耐藥性。與鍊黴素之間有單向交叉耐藥性,即耐鍊黴素的菌株可以對卡那黴素敏感,而耐卡那黴素的菌株對鍊黴素卻不敏感。因此,隻能在不可用鍊黴素或結核杆菌已耐藥時方可考慮應用。其毒性反應主要是對第八對腦神經的損害,可緻永久性耳聾,也可使細胞神經纖維退行性變。對腎髒有輕度損害,尿中可出現管型蛋白等。
(7)環絲氨酸(cycloserine)抗菌譜較廣,對結核杆菌有制菌作用。對異煙肼、鍊黴素、對氨柳酸耐藥的結核杆菌用環絲氨酸有效。其作用相當于對氨柳酸,較鍊黴素為差。副作用較嚴重,主要影響中樞神經系統,如頭暈、抑郁、驚厥、癫痫樣發作等。
(8)吡嗪酰胺(pyrazinamide,PZA)是一種新用的老藥。70年代後發現口服吸收後産生吡嗪酸,對人型結核菌有效,可殺死深藏在細胞内的頑固細菌。耐藥性表現很快,一般在用藥後1~3個月即可發生。與利福平、異煙肼合用可縮短療程。副作用為對肝髒有毒性,嚴重時可引起急性黃色肝萎縮。
除上述藥物外,還有紫黴素,乙硫異煙胺,氨硫脲,卷須黴素。結核菌放線菌素等抗結核藥物,在必要時可考慮選用。
3.抗結核藥的使用方法
在臨床應用抗結核藥的早期,一般都采用單藥治療,現在則主張兩種或兩種以上抗結核藥聯合應用。單藥治療的最大缺點是容易産生耐藥,也容易出現毒性反應。若聯合應用兩種藥物,耐藥的出現時間可延長1倍,并用三種藥物可延長3~4倍。
(1)抗結核藥的選擇與聯合應用現在對各種抗結核藥的深入研究療效觀察,認為異煙肼、利福平、吡嗪酰胺及鍊黴素是抗結核的第一線藥物。異煙肼殺結核杆菌力強,對細胞内外繁殖的結核杆菌均有殺滅作用,并能透進幹酸性病竈及巨噬細胞内。利福平能在短期内殺滅分裂中的結核杆菌,并能進入腎空洞及巨噬細胞内。吡嗪酰胺在酸性環境中有更強的殺菌作用,能透入巨噬細胞内。巨噬細胞内的pH低,這正是吡嗪酸胺發揮殺滅細菌作用的場所。鍊黴素對分裂旺盛的結核菌有很好的殺滅作用,它能透進結核膿腔。
關于抗結核藥的具體應用,現在均采用兩種或三種抗結核藥物的聯合應用。目前一般采用異煙肼和利福平兩者聯合,或利福平與乙胺丁醇聯用。而鍊黴素、利福平、吡嗪酰胺或異煙肼、鍊黴素、利福平,或異煙肼、鍊黴素、乙胺丁醇或異煙肼、利福平、乙胺丁醇等三者聯合應用亦常為臨床所選用。
(2)抗結核藥應用的療程随着新的有效抗結核藥的不斷出現,臨床上抗結核藥的治療方法也有了明顯改變。在治療時必須堅持早期、聯合、足量、足期和規律用藥五項原則,才能取得最好的治療效果。現在采用的治療方案有以下幾種:
長程療法:關于抗結核藥應用的時間,國内外大都采用長程療法,持續服用18~24個月。最少要在1年以上。公認此法的療效可靠,複發機會少。
短程療法:短療程的基本目的是盡快殺滅結核病竈中的結核杆菌,使病變組織修複取得持久的臨床治愈。近些年來出現了新的抗結核殺菌藥物,因此抗結核的短程治療才有可能。短程療法要取得成功,至少需要應用兩個殺菌的藥物,如異煙肼、利福平,再加上一種半殺菌藥物,如吡嗪酰胺、鍊黴素等。概括短程療法有以下優點:①治療時間較長程療法縮短一半或更多時間。②減少用藥總量。③減少慢性藥物中毒機會。④節約費用。⑤易取得病人合作,可規則服藥。
由于結核杆菌生長繁殖有一定的規律性,同時結核杆菌在接觸抗結核藥後其生長受到抑制,如接觸鍊黴素,吡嗪酰胺、利福平等,以後可使生長期分别延緩為8~10天、5~10天,及2~3天,因此抗結核藥的應用可根據這些特點間歇用藥,将給藥時間間歇在1天以上,也可取得與連續長程療法相同的效果。在國内一般在最初3個月内按長程療法用藥,以後再改用間歇用藥治療,但藥物的用量與長程療法相同,因此副作用較少,療效也較好。
(3)抗結核藥的停藥标準在抗結核藥治療過程中,必須密切注意病情的變化,定期進行各種有關檢查,病變已經痊愈,則可考慮停止用藥。目前認為可以停藥的标準如下:①全身情況明顯改善,血沉正常,體溫正常。②排尿症狀完全消失。③反複多次尿液常規檢查正常。④24小時尿濃縮查抗酸杆菌,長期多次檢查皆陰性。⑤尿結核菌培養、尿結核菌動物接種查找結核杆菌皆為陰性。⑥X線泌尿系造影檢查病竈穩定或已愈合。⑦全身檢查無其他結核病竈。
在停止用藥後,病人仍需強調繼續長期随訪觀察,定期作尿液檢查及泌尿系造影檢查至少3~5年。
(三)手術治療
雖然抗結核藥治療在目前可以使大部分腎結核病人得以控制治愈,但是仍有一部分病人藥物治療不能奏效,而仍需進行手術治療。手術包括全腎切除、部分腎切除、腎病竈清除等幾種方式,需視病變的範圍、破壞程度和藥物治療的效應而選定。
1.全腎切除術
(1)全腎切除術适應證①單側腎結核病竈破壞範圍較大,在50%以上。②全腎結核性破壞,腎功能已喪失。③結核性膿腎。④雙側腎結核,一側破壞嚴重,而另一側為極輕度結核,需将嚴重側切除,輕度病變側采用藥物治療。⑤自截鈣化灰泥腎。
(2)腎切除術前術後的抗結核藥應用由于腎結核是全身結核病的一部分,是繼發性的結核,更是泌尿系結核中的一部分,當腎切除術期間,可因手術的損傷使機體的抵抗力降低,緻使腎結核以外的結核病竈活動或播散,因此在腎切除術前術後必須應用抗結核藥予以控制。
2.部分腎切除術
(1)部分腎切除術适應證①為局限在腎一極的1~2個腎小盞的破壞性病變,經長期的抗結核藥物治療而未能奏效。②1~2個腎小盞結核漏鬥部有狹窄引流不暢者。③雙側腎結核破壞均輕而長期藥物治療無效。如果惟一的有功能腎髒需作部分腎切除手術時,則至少應保留2/3的腎組織,以免術後引起腎功能不全。
(2)部分腎切除術前術後的抗結核藥應用由于抗結核藥治療往往收到良好效果,因此部分腎切除術較少進行,對于适合此項手術的病人應在較長時間的抗結核藥準備後才能施行。一般術前準備用藥需3~6個月。術前尚需再次造影檢查,确立病變情況後再決定手術。手術後因餘留有部分腎髒和泌尿系器官的結核,故仍需繼續使用抗結核藥至少1年,以鞏固療效。
3.腎病竈清除術
(1)腎病竈清除術的适應證為腎髒的實質中存在密閉的腎盞所形成的結核性空洞,常充滿幹酪樣物質。抗結核藥不能進入空洞,而空洞中仍有活動結核杆菌存在。因此須切開空洞,清除幹酪樣結核組織,腔内再用抗結核藥。目前随着影像學技術的進步,常可不需要進行手術治療,可在B超引導下行膿腫穿刺術吸出膿液,腔内再用抗結核藥。
(2)輔助抗結核治療手術前後亦需較長時期的抗結核藥應用,以防結核播散和術後鞏固治療。
預後
影響腎結核預後的因素有下列幾種:
1.全身情況和泌尿系外的結核病狀況
腎結核病人如果全身情況良好,泌尿系外結核病輕而穩定,則腎結核治療效果較好。若全身情況不好,又有其他器官嚴重結核,則腎結核預後不好。
2.膀胱結核的有無和結核病變的嚴重程度
膀胱結核的嚴重程度對預後的影響極大。腎結核在病竈波及膀胱之前進行病腎切除,或在早期輸尿管阻塞的腎結核病例切除病腎,則病人可全部恢複,但結核性膀胱炎存在之時間與預後亦有很大關系。實際上炎症時間的長短提示炎症深入膀胱壁之深淺,代表着膀胱攣縮的機會。
3.對側腎有無結核病變和功能情況
結核腎髒切除的病人,其對側腎的情況對預後至關重要。
4.治療的時機和正确性
随着抗結核藥的不斷發展,腎結核的治療原則有了顯著改變,大多數病例可以通過藥物治療得到痊愈。早期診斷和及時的确切治療是治療腎結核的關鍵。治療措施必須符合具體情況的要求才能取得好的效果。對有些病例,如無功能腎或功能很差的一側腎結核,或一些血運差、封閉堵塞性空洞,或病變廣泛、破壞嚴重的病竈,抗結核藥不能進入的病例,均需施行手術治療。尤其是要掌握結核性膀胱炎的程度比較輕,炎症的時間比較短對結核性病腎及時手術處理可以取得滿意效果。對于腎結核而發生晚期并發症的病例,也必須采用手術進行治療。